La miopia : correzione della miopia, trattamenti e tecniche operatorie
La miopia
da Salute e benessere a portata di mouseHa perciò un eccesso di convergenza (potere diottrico maggiore).
I pazienti affetti da miopia, quindi, vedono bene da vicino e male da lontano. L'entità della miopia si misura con la lente divergente, che corregge il vizio di rifrazione.
Alcuni esempi:
- la messa a fuoco a 10 centimetri si riferisce ad una miopia di 10 diottrie
- la messa a fuoco a 33 centimetri si riferisce ad una miopia di 3 diottrie
- la messa a fuoco ad 1 metro si riferisce ad una miopia di 1 diottria.
 La miopia può essere classificata in tre stadi:
La miopia può essere classificata in tre stadi:
- lieve, se va da 0 a 3 diottrie
- moderata, se va da 3 a 6 diottrie
- elevata, se è maggiore di 6 diottrie.
Alcune patologie nell'occhio miope sono più frequenti rispetto all'occhio normale
(glaucoma,
distacco di retina,
cataratta).
Per tale motivo il paziente miope deve essere periodicamente controllato, non tanto per correggere gli occhiali o le lenti a
contatto, quanto per prevenire il possibile insorgere di tali alterazioni.
Cause della miopia
- La forma più frequente in clinica è la miopia assile o assiale, dovuta ad una eccessiva lunghezza del bulbo oculare
rispetto alla norma.
Per questo il fuoco non cade sulla retina ma davanti ad essa. - Nella miopia da indice, invece, il globo oculare è normale, ma il potere diottrico è maggiore perché
l'indice di rifrazione del cristallino è superiore
alla norma.
Questo avviene soprattutto nella cataratta, una malattia che colpisce il nucleo del cristallino facendolo addensare ed aumentando così il suo indice di rifrazione. - Nella miopia da cheratocono,
invece, abbiamo una cornea di forma conica.
Il cheratocono è una forma di degenerazione corneale in cui si ha un progressivo assottigliamento e sfiancamento della cornea che assume la forma conica con aumento della sua curvatura, che provoca la miopia.
Si può avere anche irregolarità della superficie corneale che provoca l'astigmatismo.
Le due possono essere presenti contemporaneamente.
Per i casi avanzati di cheratocono occorre il trapianto di cornea. - La miopia da spasmo accomodativo è dovuta ad una curvatura della superficie anteriore del cristallino superiore alla norma.
torna al menù
Correzione della miopia
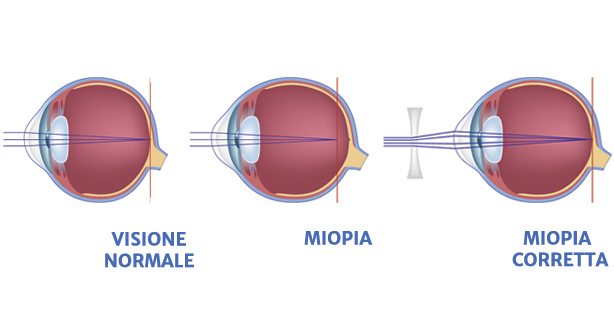 La correzione ottica della miopia può essere attuata in tre modi:
La correzione ottica della miopia può essere attuata in tre modi:
- occhiali tradizionali
- lenti a contatto
- chirurgia corneale rifrattiva o fotocheratectomia rifrattiva.
Le lenti a contatto hanno lo stesso principio divergente degli occhiali; richiedono più cura ma offrono una visione più completa di tutto il campo visivo, essendo sferiche ed appoggiate direttamente sulla cornea.
Negli ultimi anni si è molto diffuso l'uso della chirurgia laser sulla cornea.
Come precedentemente descritto, la forma più frequente di miopia è quella i cui il bulbo si presenta allungato.
Non potendo logicamente agire sul bulbo, si agirà sulla cornea e si eseguirà una chirurgia laser con asportazione di strati corneali allo scopo di variare la rifrazione della cornea stesa.
Si utilizza, per la correzione della miopia, un laser ad eccimeri, termine che deriva dall'Inglese e che significa dimeri eccitati ( mezzi eccitati sono dei gas nobili).
Questo tipo di laser emette luce a frequenza pulsante (dell'ordine di nano secondi), di durata brevissima e di frequenza elevatissima.
Il laser esegue diverse "passate" sulla cornea ed ad ognuna di esse viene rimosso un micron di spessore, che corrisponde ad un decimo di millimetro, tenendo conto che lo spessore totale della cornea è di circa 500 micron.
La quota di ablazione è in proporzione all'entità del difetto; per esempio, per una miopia di 3 diottrie si asportano 30 micron di cornea.
L'effetto finale che si ottiene è una riduzione della superficie corneale con un suo "appiattimento", di modo che i raggi luminosi, se nella miopia vengono messi a fuoco davanti alla retina, dopo l'intervento vengano rifratti di meno e possano cadere più lontano, direttamente sulla retina stessa.
La chirurgia con laser ad eccimeri non è rischiosa, ma in ogni caso non può essere applicata a tutti i soggetti.
È bene aspettare che i pazienti da sottoporre all'intervento abbiano almeno 20-21 anni ed una miopia stabile, che cioè non continua a peggiorare, da almeno 2 anni.
L'intervento è indicato soprattutto nei pazienti che presentano intolleranza alle lenti a contatto o che, psicologicamente, non sopportano gli occhiali.
Le controindicazioni alla chirurgia laser
- Il diabete
- Le malattie del tessuto connettivo (connettiviti) come l'artrite reumatoide e la sindrome di Syogren.
Questo perché la cornea è fatta anche di tessuto connettivo. - I cheloidi (spesse cicatrici causate dall'eccessiva crescita di tessuto fibroso).
- Le terapie ormonali: alcuni ormoni, anche quelli contenuti nella pillola anticoncezionale, possono far trattenere i
liquidi.
In questi casi, lo spessore della cornea risulta aumentato e dunque si rischia di asportarne una quantità eccessiva.
Oppure, sempre gli ormoni, possono provocare una riduzione delle secrezioni lacrimali e quindi mettere a rischio il paziente di sviluppare gravi infezioni oculari dopo l'intervento, perché viene meno la funzione di lubrificazione e di protezione della cornea ad opera delle lacrime. - Alcuni farmaci, soprattutto gli antidepressivi moderni, perché possono causare opacità corneali.
Tecniche operatorie per l'intervento di miopia
Esistono due diverse tecniche operatorie per risolvere il problema della miopia:PRK ( fotocheratectomia rifrattiva),
il laser ad eccimeri e in grado di asportare tessuto in modo estremamente preciso (frazioni di millesimi di millimetro), non raggiungibile da nessun altro mezzo.La correzione della miopia viene realizzata asportando gli strati superficiali della cornea (cheratectomia superficiale) in modo da modificarne la curvatura, e si agisce direttamente sulla cornea stessa.
L'astigmatismo e l'ipermetropia sono per il momento trattabili con minori possibilità di successo se si utilizza questa tecnica.
Il recupero della vista si ottiene dopo un certo periodo di tempo, che va da uno a tre mesi (a seconda dell'entità della miopia corretta).
Come effetto secondario al trattamento laser possono insorgere delle opacità solitamente transitorie della cornea nell'area di cicatrizzazione.
Esse possono provocare una riduzione dell' efficienza visiva, ma solitamente regrediscono in un arco di tempo che oscilla intorno ai sei mesi.
Inoltre, nella prima fase post-operatoria, può verificarsi la comparsa di irregolarità della superficie corneale che possono determinare riduzioni dell'acuita visiva, ma anch'esse sono temporanee e tendono o a regredire con il tempo.
Altre manifestazioni sempre tipiche dell'immediato post-operatorio possono essere il dolore, che perdura di solito fino a 48 ore dall'intervento ed è trattabile con analgesici, la sensazione di corpo estraneo nell'occhio, la lacrimazione e la sensazione di abbagliamento, soprattutto durante la notte.
In una piccola percentuale di casi può rendersi necessario un nuovo trattamento laser o per ripulire la cornea da cicatrici residue o per migliorare il risultato rifrattivo.
laser LASIK
E' una metodica che permette di correggere difetti quali la miopia ma anche l'astigmatismo e l'ipermetropia con uguale successo.Esso viene eseguito non direttamente sulla superficie della cornea ma nello stroma corneale, che è la sua porzione intermedia, alla quale si accede mediante una precedente incisione mediante uno strumento che si chiama microcheratocono, che crea una specie di "sportello" nella cornea.
Questa tecnica consente un recupero funzionale visivo completo gia in seconda o terza giornata ed il risultato rifrattivo è ottimale.
Anche in questo caso, è possibile che a distanza di tempo venga indicato un nuovo intervento per gli stessi motivi elencati precedentemente. La sintomatologia post-operatoria, anche in questo caso, è la stessa.
Entrambi gli interventi vengono eseguiti in ambulatorio, con anestesia locale somministrata tramite gocce di collirio, e sono molto rapidi: la tecnica PRK dura all'incirca 1-2 minuti, la tecnica LASIK circa 10-20 minuti.
Essi consentono di correggere miopie fino a 12-14 diottrie ed astigmatismi ed ipermetropie fino a 5-6 diottrie.
Consigli per i pazienti miopi
- Sana alimentazione privilegiando frutta e verdura (dieta mediterranea), evitare il fumo di sigaretta
- Evitare di studiare in penombra
- Fare gli autotest a casa (almeno mensilmente) facendo leggere, per esempio, il televideo con ciascun occhio singolarmente e verificare se c'è qualche variazione rispetto al mese precedente
- Integrare la dieta con composti vitaminici (Vit. A-C-E)
- Portare la lente la più corretta possibile ed eventualmente uso precoce di lenti a contatto, allorchè si ha un aumento della miopia nei vari controlli oculistici periodici
- Fare i controlli periodici fissi dall'oculista durante l'infanzia e la fanciullezza (fino a 10-20 anni) una volta all'anno.
torna al menù
Il trattamento della neovascolarizzazione coroideale nella degenerazione maculare miopica
di Alfredo Pece
La miopia patologica (PM) è una delle cause principali di diminuzione visiva nel mondo tra i 20 e i 50 anni di età.
La prevalenza della PM varia tra il 2 e il 9% ed è in relazione alla razza e all'età della popolazione.
La sua prevalenza è alta specialmente nell'Asia ed in relazione alla scolarità.
Patogenesi
 I meccanismi patogenetici della miopia non sono ancora chiari anche se un ruolo importante lo hanno i fattori genetici e
ambientali.
I meccanismi patogenetici della miopia non sono ancora chiari anche se un ruolo importante lo hanno i fattori genetici e
ambientali. La PM è caratterizzata da una lunghezza assiale superiore a 26mm con alterazioni degenerative secondarie della sclera, coroide, membrana di Bruch e dell'epitelio pigmentato (RPE).
Tra le alterazioni più frequenti al polo posteriore segnaliamo lo stafiloma posteriore, il crescente attorno il nervo ottico, l'atrofia corioretinica, le rotture della Bruch (lacquer cracks) e infine lo sviluppo della neovascolarizzazione coroideale (CNV).
CNV nella miopia patologica
La CNV colpisce circa il 5-10% dei pazienti miopi ed è predominante nelle donne. La sede della CNV è prevalentemente subfoveale (60-70% dei casi) e colpisce giovani adulti nella quarta e quinta decade di vita. L'evoluzione della CNV può essere lenta o rapida e comunque ha una prognosi negativa nel tempo con la formazione della macchia di Fuchs. Spesso è bilaterale.Aspetti clinici
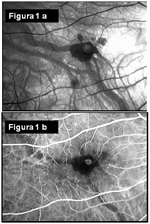
 La CNV appare spesso come un area pigmentata circondata da un alone pigmentato e talora da emorragie (Fig.1. - a, La
retinografia in aneritra e b, la fluorangiografia evidenziano una emorragia retinica nel cui centro è presente una tenue area di
iperfluorescenza per la presenza di una CNV).
La CNV appare spesso come un area pigmentata circondata da un alone pigmentato e talora da emorragie (Fig.1. - a, La
retinografia in aneritra e b, la fluorangiografia evidenziano una emorragia retinica nel cui centro è presente una tenue area di
iperfluorescenza per la presenza di una CNV). Tipicamente è localizzata tra la retina neurosensoriale e l'RPE con un sollevamento modesto e piatto talora difficile da visualizzare.
All'esordio è spesso di dimensioni limitate.
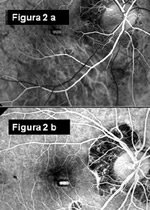
La fluorangiografia consente la diagnosi della CNV che appare come un area di tenue iperfluorescenza visibile nelle fasi iniziali con minima diffusione attorno ai suoi margini nelle fasi più tardive (Fig.2. a, La fluorangiografia nelle sue fasi iniziali evidenzia una neovascolarizzazione molto precoce con impregnazione nelle fasi più tardive, b).
Solitamente l'angiografia con il verde indocianina non è utile e non aggiunge nuovi particolari.
L'utilità dell' OCT se è ampiamente condivisa in altre patologie, nella PM presenta difficoltà di ripetibilità e di quantificazione del danno, dovute agli artefatti frequenti nella miopia elevata e alla scarsa quantità di fluido presente nella retina.
La storia naturale
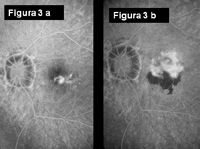 La CNV miopica tende ad una essudazione cronica e a una diminuzione visiva importante nel tempo (Fig.3. L'evoluzione
naturale della CNV è verso un'allargamento della lesione neovascolare con calo visivo).
La CNV miopica tende ad una essudazione cronica e a una diminuzione visiva importante nel tempo (Fig.3. L'evoluzione
naturale della CNV è verso un'allargamento della lesione neovascolare con calo visivo).Gli studi a riguardo, soprattutto quelli datati, sono talora contrastanti tra loro mentre recentemente Yoshida ha riportato un calo visivo di 1/10 o meno nel 96% degli occhi seguiti per 10 anni.
Operazioni terapeutiche
Le opzioni terapeutiche riguardano soprattutto la fotocoagulazione laser, la terapia fotodinamica (PDT), la chirurgia submaculare e, più recentemente, le iniezioni intravitreali di anti-VEGF(Vascular Endothelial Growth Factor).Trattamento laser
 La fotocoagulazione laser è stata l'unica terapia possibile fino al 2000.
La fotocoagulazione laser è stata l'unica terapia possibile fino al 2000. Scopo del trattamento è quello di distruggere la CNV in modo da preservare la funzione maculare.
In tal senso appare fondamentale che il trattamento venga effettuato con grande capacità ed esperienza in quanto, se eccessivo come potenza o troppo vicino alla regione centrale, può portare a gravi conseguenze funzionali.
Gli studi esistenti hanno tutti confermato l'efficacia del trattamento laser rispetto all'evoluzione naturale anche se la presenza di recidive comporta a lungo termine un minimo vantaggio.
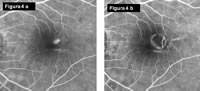
Inoltre l'allargamento della atrofia corioretinica successiva al trattamento laser, atrofia che raddoppia di dimensioni entro il primo anno, può comportare non tanto diminuzioni quantitative del visus ma un peggioramento qualitativo e difficoltà nella lettura (Fig.4 Il trattamento laser (b) di una lesione iuxtafoveale (a) con buon esito).
La terapia fotodinamica
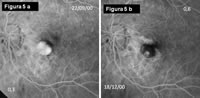 La PDT è stata introdotta nella pratica clinica all'inizio del 2000 e ha permesso di intervenire nelle CNV foveali senza le complicanze della fotocoagulazione laser (Fig.5 Dopo terapia fotodinamica (b) la CNV appare notevolmente ridotta rispetto l'esordio).
La PDT è stata introdotta nella pratica clinica all'inizio del 2000 e ha permesso di intervenire nelle CNV foveali senza le complicanze della fotocoagulazione laser (Fig.5 Dopo terapia fotodinamica (b) la CNV appare notevolmente ridotta rispetto l'esordio).
La PDT con verteporfina occlude selettivamente la CNV con minimo danno della retina neurosensoriale circostante.
Il meccanismo della PDT è basato sull'attivazione luminosa non termica della vertoporfina che, somministrata in una vena del braccio, si accumula nella neovascolarizzazione con occlusione immediata dei vasi.
Lo studio VIP ha dimostrato i benefici della PDT a lungo termine con una AV media finale di 20/64 migliore rispetto ai pazienti non trattati (20/100). Circa il 15% dei pazienti era migliorato e il 40-50% rimaneva stabile.
Studi hanno evidenziato una prognosi migliore nei pazienti più giovani (inferiore ai 55 anni), con CNV più piccole, più recenti e con visus migliore.
Tali studi sono stati effettuati sia per la CNV foveale che extrafoveale.
Non abbiamo reports significativi per le CNV extrafoveali in cui, teoricamente, il trattamento di scelta rimane ancora la fotocoagulazione laser.
Trattamento chirurgico della CNV
Su questo argomento la letteratura è molto scarna sia nella chirurgia submaculare minimale che nella traslocazione maculare.Appaiono comunque elevate le complicanze ed i rischi rispetto i benefici della chirurgia soprattutto nell'era degli anti-VGF.
Nuove frontiere
 Negli ultimi anni si sono affacciate alla ribalta nuove possibilità di cura che prevedono principalmente l'iniezione intravitreale di farmaci antiangiogenetici e angiostatici.
Negli ultimi anni si sono affacciate alla ribalta nuove possibilità di cura che prevedono principalmente l'iniezione intravitreale di farmaci antiangiogenetici e angiostatici. Tali farmaci possono essere utilizzati da soli o in associazione alla PDT.
Il loro obiettivo è prevalentemente l'inibizione del VEGF che comporta un blocco della evoluzione della CNV e molto spesso un miglioramento funzionale.
Questa terapia è oggi di routine nei pazienti con CNV senile e si sta sempre più diffondendo, anche se per ora è off-label , nella CNV miopica.
I farmaci attualmente disponibili sono il Bevacizumab (Avastin), il Pegaptanib (Macugen), il Ranibizumab (Lucentis).
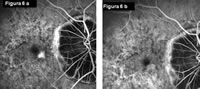
Tutti gli studi esistenti enfatizzano l'utilità delle iniezioni intravitreali in tale patologia e pertanto oggi vengono consigliate come prima opzione terapeutica (Fig.6 L'iniezione di Lucentis ha comportato la scomparsa della lesione neovascolare).
Ovviamente dobbiamo considerare le problematiche di tipo medico-legali (off-label), i loro costi, le implicazioni psicologiche del paziente, la necessità di ritrattamenti nel tempo, gli aspetti organizzativi per la diagnostica nel follow-up, e non ultima la possibilità di rischi correlati alla procedura.
Conclusioni
La prognosi visiva a lungo termine della CNV miopica è molto scarsa ed appare pertanto indispensabile effettuare una terapia in tempi rapidi per bloccare tale evoluzione negativa.In questo momento il trattamento laser , che non appare particolarmente efficace a lungo termine, è stato praticamente abbandonato.
Molti studi clinici prospettici hanno dimostrato che la PDT con verteporfina è efficace nel preservare la acuità visiva nella CNV subfoveale e iuxtafoveale.
I risultati possono variare a seconda dell'età e della AV iniziale, con migliori esiti funzionali nei giovani e quando la lesione è di piccole dimensioni e con buon visus.
Negli ultimi anni i progressi scientifici hanno dimostrato come la terapia farmacologia con iniezioni intravitreali di anti-VEGF rappresenti una nuova frontiera che ha ampliato e migliorato l'efficacia della cura della CNV nel miope elevato.
Numerosi aspetti riguardanti queste ultime terapie, come l'efficacia e la sicurezza nel tempo, devono essere ancora valutati e appare necessario avere a disposizione studi più ampi e con lungo follow-up. torna al menù
Ulteriori Informazioni su : www.miopia.com
Data ultimo aggiornamento pagina: 3/04/2013


